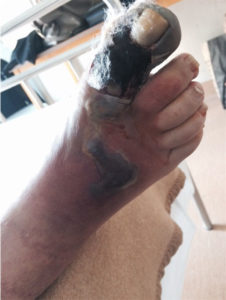
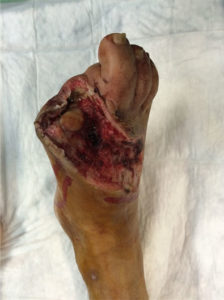
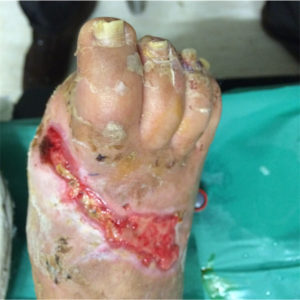
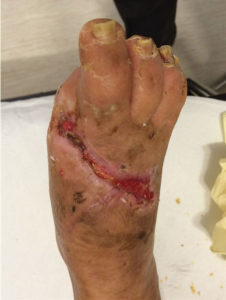
PIEDE VASCOLARE
Le caratteristiche istologiche della arteriopatia ostruttiva periferica (AOP) nei diabetici non differiscono sostanzialmente rispetto all’arteriopatia della popolazione non diabetica: placche di lipidi e altre sostanze restringono il lume del vaso. Sono molto diverse invece le caratteristiche cliniche: nei diabetici l’arteriopatia è più frequente, precoce, rapidamente progressiva, non risparmia le donne, anche in età fertile, colpisce ambedue le gambe e interessa prevalentemente le arterie sotto il ginocchio. Quest’ultima è la caratteristica più importante ai fini della cura: le arterie della gamba e del piede sono di calibro più piccolo rispetto alle arterie della coscia, risulta quindi più difficile intervenire terapeuticamente su di esse. Inoltre nei diabetici le arterie sono
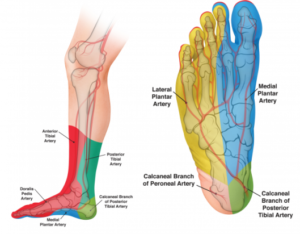 molto spesso calcifiche, prevale la chiusura totale del vaso (occlusione) rispetto alla chiusura parziale, cioè il restringimento (stenosi); occlusioni e stenosi sono spesso multiple nella stessa arteria. Una caratteristica tipica del diabetico è spesso la mancanza del sintomo più precoce dell’arteriopatia periferica: la “claudicatio”. La claudicatio è il dolore che insorge al polpaccio o alla coscia dopo un certo numero di passi. Questo dolore dipende dal fatto che le arterie della gamba che ricevono meno sangue del necessario, perché stenotiche o occluse, non riescono ad aumentare il flusso sanguigno necessario durante lo sforzo del cammino. Il numero si passi che si possono fare senza che insorga il dolore è estremamente variabile, può ridursi a poche unità o superare le centinaia, e risulta strettamente legato alla gravità dell’arteriopatia. L’assenza di claudicatio esiste nel diabetico per la concomitante presenza di neuropatia sensitiva: il dolore sarà smorzato o addirittura assente e il paziente non si accorgerà di avere un’arteriopatia alle gambe. Questo significa che non sarà così semplice una diagnosi precoce non invasiva, col rischio che il primo segno di un’arteriopatia periferica sia un’ulcera che non guarisce o nei casi più gravi una gangrena.
molto spesso calcifiche, prevale la chiusura totale del vaso (occlusione) rispetto alla chiusura parziale, cioè il restringimento (stenosi); occlusioni e stenosi sono spesso multiple nella stessa arteria. Una caratteristica tipica del diabetico è spesso la mancanza del sintomo più precoce dell’arteriopatia periferica: la “claudicatio”. La claudicatio è il dolore che insorge al polpaccio o alla coscia dopo un certo numero di passi. Questo dolore dipende dal fatto che le arterie della gamba che ricevono meno sangue del necessario, perché stenotiche o occluse, non riescono ad aumentare il flusso sanguigno necessario durante lo sforzo del cammino. Il numero si passi che si possono fare senza che insorga il dolore è estremamente variabile, può ridursi a poche unità o superare le centinaia, e risulta strettamente legato alla gravità dell’arteriopatia. L’assenza di claudicatio esiste nel diabetico per la concomitante presenza di neuropatia sensitiva: il dolore sarà smorzato o addirittura assente e il paziente non si accorgerà di avere un’arteriopatia alle gambe. Questo significa che non sarà così semplice una diagnosi precoce non invasiva, col rischio che il primo segno di un’arteriopatia periferica sia un’ulcera che non guarisce o nei casi più gravi una gangrena.
PIEDE NEUROPATICO
ll piede non è solamente un organo deputato al movimento: è un organo complesso che esplica la sua funzione fornendo informazioni al cervello sotto forma di sensazioni e ricevendo da questo ordini motori. Le informazioni sensitive ci avvertono della temperatura e delle asperità del terreno su cui camminiamo, della pressione esercitata sul piede e delle sollecitazioni che provocano dolore su di esso. La deambulazione è la conseguenza di ordini provenienti dal cervello che provvede a muovere in sincronia i muscoli del piede che si contraggono o si rilasciano, in sinergia con tutti i muscoli del corpo, in funzione della necessità del passo o della postura. La conservazione della temperatura, della idratazione cutanea e del trofismo avviene tramite fibre nervose che non dipendono dalla volontà ma che lavorano autonomamente, indipendentemente dalla coscienza. La neuropatia diabetica colpisce sia i nervi sensitivi (neuropatia sensitiva) sia i nervi motori (neuropatia motoria) sia i nervi vegetativi (neuropatia autonomica); il piede neuropatico pertanto è un piede in cui la neuropatia diabetica ha modificato l’equilibrio muscolare, la percezione degli stimoli, l’autoregolazione vegetativa, cioè tutte e tre le componenti nervose.
IL PIEDE INFETTO
Una complicazione frequente e pericolosa di un’ulcera è l’infezione. Un’ulcera infetta può provocare fenomeni sistemici che possono mettere a repentaglio non solo il salvataggio d’arto ma la vita stessa del paziente. Il primo passo è distinguere se un’ulcera infetta necessita di provvedimenti immediati al di là della medicazione o se è sufficiente un intervento medicativo. Le infezioni compartimentali (ascesso) o le infezioni da anaerobi (gangrena gassosa) o da germi misti (cellulite o fascite necrotizzante) richiedono provvedimenti terapeutici generali e chirurgici, che se non intrapresi con urgenza possono avere conseguenze molto gravi per il paziente. L’infezione si instaura nella maggior parte dei casi su un’ulcera aperta da molto tempo e non adeguatamente curata. L’infezione spesse volte è la causa che da sola determina la necessità di un’amputazione maggiore, effettuata a livello di gamba o coscia.
PREVENZIONE
In generale si può affermare che la miglior difesa nei confronti di una malattia è la conoscenza delle cause che possono determinarla; individuate tali cause è possibile scegliere le terapie più idonee a prevenirla. In presenza di neuropatia sensitiva si provvederà a visionare con frequenza il piede, a valutare l’idoneità delle scarpe, la temperatura dell’acqua del pediluvio col gomito, a non camminare a piedi nudi sulla sabbia. Qui di seguito si riportano le regole fondamentali per la prevenzione:
 Ispezionare e lavare ogni giorno i piedi
Ispezionare e lavare ogni giorno i piedi
 Controllare la temperatura dell’acqua col gomito o col termometro
Controllare la temperatura dell’acqua col gomito o col termometro
 Asciugare bene ma delicatamente, eventualmente con phon
Asciugare bene ma delicatamente, eventualmente con phon
 Usare calze che non stringano e cambiarle ogni giorno
Usare calze che non stringano e cambiarle ogni giorno
 Idratare il piede se secco con creme specifiche
Idratare il piede se secco con creme specifiche
 Non usare callifughi o strumenti taglienti per le callosità
Non usare callifughi o strumenti taglienti per le callosità
 Tagliare le unghie con forbice a punte smusse, arrotondare con lima di cartone
Tagliare le unghie con forbice a punte smusse, arrotondare con lima di cartone
 Non camminare a piedi scalzi
Non camminare a piedi scalzi
 Non usare fonti di calore dirette
Non usare fonti di calore dirette
(borse d’acqua calda, calorifero, camino, etc)
 Usare scarpe comode con punta rotonda e tacco di non più di 4 cm
Usare scarpe comode con punta rotonda e tacco di non più di 4 cm
 Quando si calzano scarpe nuove, controllare il piede dopo pochi minuti di cammino.
Quando si calzano scarpe nuove, controllare il piede dopo pochi minuti di cammino.
La presenza di iperpressione plantare prevede l’uso di plantari che permettano un riequilibrio dei picchi pressori e di scarpe predisposte a contenere insieme il piede e il plantare e contemporaneamente a difenderlo da frizioni e pressioni. Tali scarpe devono essere automodellanti o termoformabili; in modo da poter alloggiare eventuali deformità che, in una scarpa normale, potrebbero determinare la formazione di ulcere Tutto questo, dalla diagnosi all’istruzione alla prescrizione di apposita ortesi (scarpa + plantare) deve essere fatto negli ambulatori di diabetologia. Tutto questo deve essere fatto in tutti i soggetti diabetici, con una frequenza adatta alla stadio della malattia. Tutt’altro discorso è la prevenzione secondaria, e cioè la prevenzione di un’ulteriore ulcerazione in un soggetto che ha già avuto un’ulcera. In questo caso è stato dimostrato che sono necessarie scarpe a suola rigida (a barchetta) con plantari su misura. Se l’ulcera ha comportato un intervento di amputazione minore, è spesse volte necessaria una scarpa su misura. In questi pazienti è inoltre necessario un frequente controllo ambulatoriale, almeno ogni due mesi, presso un ambulatorio del piede diabetico.
E’ nota da tempo l’associazione tra diabete mellito e lo sviluppo dell’Arteriopatia Ostruttiva Cronica Periferica (AOCP). Nei soggetti diabetici con arteriopatia occlusiva periferica e ulcerazione del piede la possibilità di rivascolarizzazione dell’arto ha migliorato la prognosi amputativa ed è un obiettivo imprescindibile per la cura di questi soggetti. Numerosi studi hanno riportato una buona efficacia della PTA nel distretto iliaco-femoro-popliteo in diabetici con claudicatio o ischemia critica così come altri ne hanno valutato la fattibilità e l’efficacia nel distretto sottopopliteo e in diabetici con ulcera del piede. Tuttavia le caratteristiche della malattia occlusiva arteriosa periferica nei diabetici è particolare: l’asse iliaco-femoro-popliteo è spesso relativamente indenne, mentre l’asse sottopopliteo è sede di una estesa malattia occlusiva spesso anche calcifica e con scarsi circoli collaterali. I vantaggi della PTA rispetto al by-pass distale sono allettanti: l’anestesia generale o spinale non è necessaria, non vengono provocate ferite chirurgiche che devono comunque poi rimarginare, la degenza è molto breve, i costi sono inferiori, le complicanze sono molto modeste. Essenziale nella scelta della priorità nella tecnica di rivascolarizzazione è il rischio di mortalità, che è molto basso per la PTA.Riteniamo sulla base di tutte queste considerazioni che nei soggetti diabetici con AOCP e ulcera del piede la PTA sia da considerare come la procedura di rivascolarizzazione prioritaria e non una procedura da riservarsi a pazienti che non possono subire un intervento chirurgico. Riserviamo le procedure chirurgiche a un secondo step per i soggetti in cui la PTA non sia stata possibile. Il primo obiettivo di una rivascolarizzazione e’la cessazione del dolore e il salvataggio d’arto.